出生前診断について

妊娠・出産は生命の営みにとって最も重要であり崇高なものです。そして人間が生物である以上、進化の過程の一つとして通常と異なる体質を有する子供をある一定の割合で授かります。近年の周産期医療の進歩とともに、100年前であれば自然淘汰されていた生命も助けられるようになり、様々な先天性疾患が耳目を集めるようになってまいりました。人間誰でもわが子が五体満足に元気に生まれてくることを望みます。妊娠は希望と喜びである反面、実際に我が子を目の前にするまでに不安も混在するのです。
この不安に対応するために発展してきた医療が出生前診断です。出生前診断は診断ばかりが着目されます。しかし最も重要なことは実際に予期せぬことが診断された時に、どのように家族に伝えし、正しく理解していただき、家族毎に異なる多種多様な選択を導いていくことだと思います。そのために私たち医療者側の深い知識と家族が選択する様々な決断に対する寛容さが必要です。誰も実際に見ることのできない母体内の患者様の生命を左右することになるのですから。
出生前診断は行う時期によって、初期スクリーニング、中期スクリーニング、後期スクリーニングに分類されます。それぞれの時期に応じてその目的や手段が異なります。
今回は初期スクリーニング検査について御説明いたします。
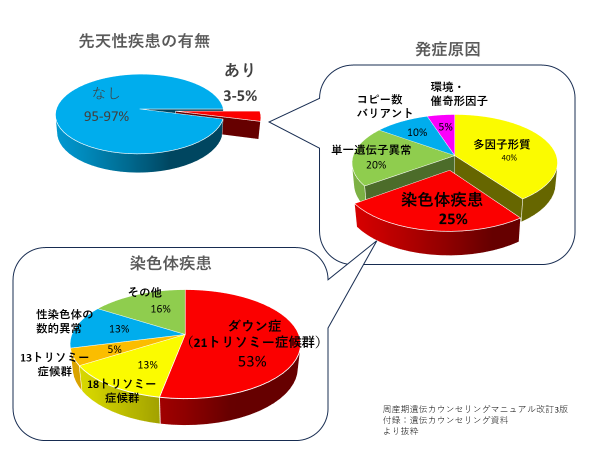
出生児の3~5%は何らかの先天性疾患をもって生まれてくるとされています。その中で染色体異常症が占める割合はおよそ25%です(図1)。この染色体異常症が初期スクリーニング検査の主な対象であり、おおよそ妊娠10週台におこないます。対象疾患の一つとしてダウン症が良く知られています。ダウン症は染色体異常症の中で最も多く、母体年齢依存で発症頻度が高まります。これは卵子の形成過程に理由があります。卵子は胎児期にすでに卵子になるための細胞分裂が始まりますが、途中の過程で一時休止します。
思春期になり月経が開始すると細胞分裂が再開し卵子が最終的に形成され排卵されるメカニズムだからです。すなわち、20歳で排卵された卵は20年間、40歳で排卵された卵は40年間経過した卵子なのです。ですから加齢とともに卵子の形態異常を起こしやすいのです。ダウン症以外にも18トリソミー症候群、13トリソミー症候群など年齢依存で発症する染色体異常症があり、初期スクリーニングではこの診断を行うのが主な目的です。
初期スクリーニング検査は通常の妊娠初期検査とは異なり周産期管理に必須なものではありません。染色体異常症も個性の一つであり、診断によって淘汰されるべきものではないからです。あくまでも妊婦家族の希望に則って行う検査になります。したがって原則産婦人科医から妊婦家族に初期スクリーニング検査の積極的な案内はありませんし、する必要がない、とされております。ただしその説明を妊婦家族から求められた場合は遺伝カウンセリングとして説明いたしますので担当医に御用命ください。対象はおおよそ妊娠10~16週頃で、当院でも本年7月より火曜・木曜午後に出生前診断外来を開設します。遺伝カウンセリングは自費診療で約10,000円、保険診療と併診できません。当院かかりつけでない患者様にも行いますので、産科外来に御連絡ください。
通常の妊婦健診では超音波検査を中心とした胎児診断を行います。しかし初期スクリーニング検査の難しいところは染色体疾患、特にダウン症は超音波検査では確定診断ができないことです。あくまでも超音波検査はあくまでも補助診断材料に過ぎないのです。そこで少しでも確定診断に近づけるための検査法が開発されてきました。初期スクリーニング検査、特に染色体検査は大きく2つに分類されます。それが確定的検査と非確定的検査になります。
確定的検査とは胎児成分を一部採取し実際に細胞内の染色体を観察し染色体の数の異常や形の異常を評価します。羊水染色体検査や絨毛染色体検査がそれにあたります。どちらも直接的に胎児の染色体を観察しますので確定的な検査となります。しかしその胎児成分の採取にはリスクが伴い、検査は成功しても検査が原因で流産や破水、子宮内感染など、胎児を失ってしまうこともあります。
(1)羊水染色体検査
妊娠15週以降に行います。超音波で子宮内を観察しながら腹部から針を刺し羊水を採取し羊水中の胎児の細胞で診断します。検査時間は数分ですが、その後しばらくの安静観察が必要です。流産等の合併症が0.1~0.3%で発生します。結果はおおよそ3週間で判明します。費用は検査内容にもよりますが一般的におおよそ10万円くらいですが、さらに精密なSNPアレイという検査も施行すると結果は判明にさらに2週間、費用も10~15万円ほど増加します。当院でも行っております。
(2)絨毛染色体検査
おおよそ妊娠11週~14週に行います。絨毛とは胎盤の組織の事を言います。絨毛は胎児由来の組織で絨毛の染色体は胎児の染色体と一致していることを原則として行います。超音波で胎盤の位置を確認し、腹部もしくは腟から針を刺し、絨毛組織を採取します。検査時間や結果判明の時間は羊水染色体検査とほぼ同じです。流産等の合併症は0.3~1%で、そのほか、約1~2%に胎盤モザイクという胎盤と胎児の染色体不一致があるため、検査が不正確なことがあります。当院では行っておりません。
非確定的検査は流産の危険性を回避して染色体異常症を診断するために開発されたものです。NT計測、組み合わせ法、母体血清マーカー検査(クアトロマーカー検査)、そして近年急速に普及しているNIPT(無侵襲的出生前遺伝学的検査)があります。これらの検査の結果は確率で算出されます。すなわち確定診断にはなりません。あくまでも結果を踏まえたうえで確定的検査を施行するかどうかを判断するための検査になります。
(3)NT検査
妊娠11週0日~妊娠13週6日まで、かつ胎児頭殿長45mm~84mmの時期に胎児の項頚部の厚みを超音波で評価します。厚みが増すほど染色体異常のほかに胎児死亡や先天異常症候群の可能性が高くなります。この検査は胎児をより正確に評価する必要があり、高度な技術と診断のための時間を要します。そのためこの検査を行う技師は世界的な資格が必要です。(図2)
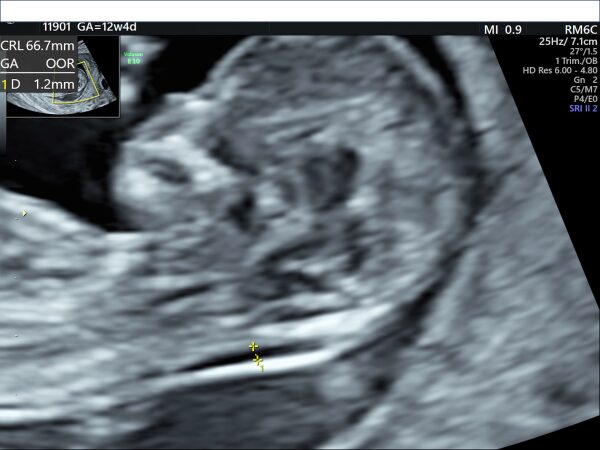
(4)組み合わせ検査
NT計測に加え2種類の血液検査、妊婦の背景を加味してダウン症、18トリソミー症候群の確率を算出し、陰性・陽性の評価をします。OSCAR検査ともいわれています。この検査にはNT計測が必須ですので、NT検査と同じ時期に施行し世界的な資格を有する技師の超音波検査が必要です。したがって限られた施設でしか行われておらず、その費用は医療機関によって異なりますがおおよそ3万~5万円です。
(5)母体血清マーカー検査(クアトロテスト)
一般的に母体血清マーカー検査と言われています。妊娠15週以降に施行します。ダウン症と18トリソミー症候群、神経管閉鎖不全症の可能性を4種類の血液検査と母体背景で算出された確率で陰性・陽性の判定をします。ダウン症の場合、陰性的中率(正常、すなわちダウン症と診断され本当にダウン症でない確率)は99.97%です。一方陽性的中率(ダウン症かもしれないと診断され本当にダウン症だった確率)は2.2%に過ぎません。陽性の診断でもダウン症ではない可能性が高くダウン症の診断はできませんが、次のステップとして羊水染色体検査を検討してもよいのかもしれません。当院ではクアトロテストを採用しており費用はおおよそ2万円です。
(6)NIPT
おおよそ妊娠10週以降から可能です。原理的にはほとんどの染色体異常症に対応できますが、発症率の低い染色体疾患の診断率は低く、日本医学会管轄の出生前検査認証制度等運営委員会では以前は35才以上の妊婦に限られていたものの現在は年齢制限は撤廃されました。検査項目は、妊婦のダウン症、18トリソミー症候群、13トリソミー症候群の取り扱いに限っています。
胎児染色体が壊れて出てきた、バラバラになったDNA (cell free DNAといいます)は胎盤から母体血中に必ず存在します。それらを母体血中から採取分類し、その割合で染色体異常症の可能性を診断します。年齢によって正診率は変化しますが40歳の妊婦ではダウン症の陽性的中率は90~95%、陰性的中率はおおよそ99.99%です。当院では現在施設認定申請中で9月頃を目標に開始いたします。費用はおおよそ13万円で、この中には遺伝カウンセリング料が含まれます。
初期スクリーニング検査は胎児やその家族の長きにわたる将来を決定づける検査であり安易に受けるべき検査ではありません。それぞれの検査には一長一短があり、妊婦毎に適した検査が異なります。もしご興味をお持ちであればまずは専門の医師や担当者に御相談ください。その際は御夫婦で受診される方が良いと思います。そのうえで提示された内容について御夫婦で熟慮され決定してください。正しい情報を知ったうえで御夫婦が選択した結果が最も正しい選択肢だと確信しております。



_blogアイキャッチ画像-500x240.jpg)